- A+
一、老年骨折概述
老年骨折,我们说到的老年骨折基本上就是骨质疏松性骨折。绝大多数老年人都会有骨质疏松,他有了骨质疏松以后,骨头的结构会发生一些改变,骨的强度也会减弱,这样承受一定暴力以后,就会特别容易造成骨折。
(一)好发部位
主要是脊柱、髋部、肱骨近端、桡尺骨远端。这是我们临床最常见的老年人骨折的部位。
(二)面临问题
内固定松动。骨强度低了以后,内固定钉本身很结实,但是老人的骨头不结实,所以做完内固定以后,特别容易出现内固定钉的生锈,松动,钉子跑了。另外容易再次骨折。尤其老年人髋部骨折致残率和致死率都比较高。
(三)全身疾病
老年人合并症比较多,往往老年人带着这个病那个病住院,并发症比较多。手术以后有些老人出现并发症防不胜防,可以出现血栓,也可以出现肺炎或者心脑血管的一些疾病,所以老年人治疗髋部骨折的治疗风险是比较大的。
(四)治疗措施
治疗的时候,我们一定不能把注意力全部放在骨折治疗的方面,我们一定要考虑到他的骨质疏松,从根上给他做一些治疗。再改善他骨质疏松的一些状况,减少一些二次骨折的机会。
(五)老年髋部骨折的流行病学
欧洲的白人,非洲的黑人,亚洲的黄种人,到了一定年龄都有一定比例的髋部骨折的发生。随着年龄的增大,发生比例都是增加的。因为年龄大有骨质疏松,骨折机会就会增多。
从幻灯片 4 的表格也能看出,从 1990 年到预计 2025 年,髋部骨折的比例会增加一倍。亚洲的黄种人也会增加很多。随着全球人口的增加,髋部骨折人数也会增加。另外是老龄化,指 60 岁或 65 岁的老人增多了,这样髋部骨折的机会也会增加。
二、老年髋部骨折的危险因素
(一)年龄
年龄大了以后,就要骨质疏松了,特别容易出现髋部骨折,也可能是股骨颈骨折也可能是转子间骨折。
(二)性别
在性别方面,大于 65 岁的女性的髋部骨折的机会要比男性多,也就是女性受骨质疏松的影响和困扰要比男性多一些。
(三)种族
黑人的发生髋部骨折的机会比黄种人和白人要小一些,这跟他们的基因可能有一些关系。
(四)骨几何结构
股骨颈长度越长受力的力臂越长,就越容易发生骨折。亚洲人体格相对小一些,股骨颈的轴长长度比美国人大多数轴长小一点。所以美国人像白人更容易发生髋部骨折。
(五)骨矿密度
骨密度每降低一个标准差,骨折发生机率就会增加 2.4-3 倍。所以我们要尽可能的提高患者的骨密度,要尽可能保持较高的骨密度状况,这样防止他年龄大了以后发生骨折的机会。
(六)其它
饮食,生活习惯,也对骨折发生一定的影响。
三、老年髋部骨折的受伤机制和时间
(一)时间
时间上没有明显的季节差别,一年四季春夏秋冬都可能发生,但是一般来说一天当中,在下午或晚上出现这种骨折的机会多一些。老年人可能下午自我保护能力不如上午那么多,而且有些人晚上睡觉的时候容易吃安眠药,所以有时起夜的时候容易头晕,容易摔倒。所以一般临床统计老人下午和晚上发生的机会要多一点。
(二)地点
绝大部分骨折发生在家中面。因为年龄大了以后很少出门,一般都是在家里面活动。
(三)机制
90% 是因为平地摔倒的,所以暴力并不大,其中 75% 就是因为站立或行走不稳而倒下的。
(四)原因
主要是因为老人的视力比较差,周围环境的判断比较差一些。另外是肌肉力量,平衡力量跟不上。年轻人很容易保持身体平衡,老年人做不到,因为他的反应能力跟不上,有时候摔倒以后才要去动作,但是这时候他已经摔倒了,他的反应跟不上。另外是他的血压受到体位的影响,从坐着一下到站起,突然一下血压变化,导致低血压,脑供血不足,所以容易出现摔倒的情况。
四、老年髋部骨折结果和危害
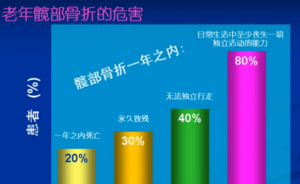
老年髋部骨折治疗的结果看起来有一部分患者需要治疗完了以后出院也需要长期的护理。有一部分病人出院以后生活也不能自理,也需要人照顾。大概有 20% 的髋部骨折患者在一年内会出现死亡的情况,所以他的死亡率是比较高的。还有 20% 的患者在一年之内可能再次骨折,可能出现在同一侧,也可能出现在别的部位。髋部骨折即使外科手术,恢复的效果也没有年轻人那么好,总会残留一些肢体障碍,所以真正能够完全恢复到不受伤之前水平的比例并不高。
老年人髋部骨折在一年之内有一部分人死亡,有一部分治疗完了以后会留下一些残疾功能障碍,有一部分的生活不能自理,长期需要别人照顾。真正能恢复到术前受伤以前功能水平的比例还是比较低的。这对老年髋部骨折的治疗提出了一个新的要求。
在统计了一组老年髋部骨折做了“γ”钉手术和钢板 DHS 手术以后,对两种手术方式进行了比较。大概有一半的能完全恢复到术前的水平。有 30% 多的比例比术前要差一些,有一部分手术以后出现并发症,可能生活不能自理。总的来说两种治疗方式的治疗效果还是比较满意的。但是我们统计的病人数不是很多,要是病人数多了以后,统计出来没有这么好的效果。
五、老年髋部骨折的特点
- 常见,死亡率比较高。
- 高龄,暴力比较低,往往是平地摔倒。很少有交通事故或者大的暴力。
- 骨质疏松、骨强度低。受到一定的暴力以后,特别容易出现骨折。
- 发病率是逐年升高的。可能是人群整体人群的增加,另一个是老龄化的出现。老年人寿命越来越长,所以 60 岁以上的人口比例越来越多,越来越高。在美国大概在 1990 年大概有 25 万人老年髋部骨折。预计到 2040 年会增加到 65 万。
六、髋部骨折的治疗
老年髋部骨折治疗的目的,一个是预防卧床的并发症。要是保守治疗,卧床大概需要 2 个月甚至 3 个月,这期间很有可能会出现各种各样的并发症。能够尽可能通过治疗尽早的恢复患者的活动功能,这样能减少卧床的并发症。有人报道老年髋部骨折在受伤以后 16 周做了一个统计,保守治疗的这一组,出现死亡的大概 50% 。有一半的病人卧床以后出现并发症死亡了。做手术的这一组,大概有 28% 的病人出现死亡,比保守治疗的比例明显要低一些。
另外一个作者报道了髋部骨折的并发症。他随访 2 年,没有做手术的这一组,并发症出现的比例大概是 63% 。作手术的这一组出现的比例是 43% ,所以 2 组之间的差是 20% ,所以这也体现出手术治疗的优势。死亡率统计了一年到两年的死亡率,如果是没有做手术的这一组,第一年的死亡率达到了 45% ,第二年达到了 58% 。做手术的这一组死亡率,第一年的死亡率是 30% ,第二年的死亡率是 41% ,比保守治疗明显要低很多。
老年髋部骨折患者手术一定要掌握手术的时间,不是说来了马上做手术,我们一定给他做一个系统的详细评估,要保证老年病人治疗的安全。所以病人在入院以后要尽快的进行。有数据统计,入院以后病人手术推迟 24-48 小时,手术以后 1 年的死亡率会增加。但是我们一定要掌握手术时间和手术风险的平衡。如果是不做任何的准备就为了赶时间直接手术,会增加手术的风险。但是如果一味的为了安全而是不顾手术时机,就会延误手术,增加并发症的机会。
这个作者分析了 399 例髋部骨折的患者,随访了 6 年,有 96 例的患者入院以后 24 小时内做的手术,大概 1 年内死亡的 34% 。由于一些合并症而手术推迟到 5 天以上, 1 年内死亡的死亡率在 35% 。所以他得出结论:外科手术推迟一个礼拜并不会增加那个患者 1 年内的死亡率。所以我们该推迟还是往后推迟一点,为了更好的评估,为了病人更好的调整。所以他建议老年髋部骨折手术要推迟到 24 小时,以便调整患者的身体条件、并且防止因急于手术而带来的潜在危险。
这个作者回顾了 300 例髋部骨折手术。合并症在两个系统以下的, 24 小时内手术组 1 年内死亡率小于延迟的手术组。这是合并症比较少的,大概是 1 到 2 个系统的合并症。如果入院以后尽快给他手术,肯定比延迟手术更安全,效果更好。如果合并症比较多,在 3 个系统以上,如果赶着手术,没有做很好的评估调整,手术以后出现并发症的问题就会变得比延迟手术要多,
所以他得出结论就是合并症如果患者合并症比较少、相对比较健康的患者,应该尽早手术,而合并症比较多、比较重,健康状况比较差的患者应该适当的延迟手术,需要利用这个时间调整患者的身体状况。
七、骨折患者的镇痛处理
老年髋部骨折进医院以后表现就是疼痛,就是翻身也疼,护理的时候也疼,大小便的时候也疼的非常的厉害,所以镇痛也是一道难题。老年髋部骨折围手术期的镇痛一定尽可能的做好,这样可以减少一些因疼痛带来的一些并发症。
镇痛包括术前、术中和术后,其中骨折患者术前的镇痛是很必要的,也是临床一道难题。在临床没有太好的办法做到患者术前的镇痛。并且患者术前的疼痛往往被忽略。但如果是老年患者,也许因为疼痛没好好的处理,出现很多并发症。
术前的牵引可以做骨牵引也可皮牵引。它的作用主要是镇痛,有利于术中的复位。做了牵引以后可以防止骨折进一步的移位。并发症就是压疮、皮肤的损伤和神经的损伤。牵引过重也可能导致神经的损伤。这个作者观察了 120 例髋部骨折手术以前做皮牵引的患者,观察其疼痛控制到底好不好,与没有做术前牵引的患者比较,但是 10% 的患者出现了压疮,因为做了牵引以后翻身不便,造成局部皮肤压久了以后出现压疮。
这个作者观察了 100 例髋部骨折患者,他不做牵引,仅用枕头做一些简单的制。他观察患者使用止痛药的频率和做皮牵是一样的。但是减少了因为牵引带来的并发症。所以他建议,髋部骨折患者术前的不要做皮牵引。
髋部骨折患者的健康和风险评估是非常重要的。所以患者来了以后,我们要仔细的询问病史,各个系统从头到脚要全部询问,包括使用药物的细节,使用的量和时间都得了解清楚。一个是了解他的年龄,年龄本身不是一个独立性的因素,不是年龄大了以后一定风险会增加,主要在于身体素质。年龄大是一个风险因素,但他不是独立性的因素。老年髋部骨折常见的合并症主要是心血管的、肺部的、内分泌系统的、神经系统的、泌尿系统、消化系统等等。其中心衰、心绞痛、慢性的肺部的疾病是手术后 1 月内引起死亡的独立因素。如果术后出现了心衰,很有可能最后会导致病人的死亡。作者观察发现顽固性的高血压影响到患者的活动、肾功能不全,肌酐清除率比较低,这都是手术以后死亡的独立因素。如果有 2 个或 2 个以上独立因素在病人身上,术后死亡率是没有危险因素的 8 倍。所以我们一定得了解老年患者身上合并症影响患者生存的独立因素,一定调整好,控制好,否则会增加患者的死亡率。现在临床常用的老年髋部骨折的风险评估主要是 Possum 和 P-Possum ,临床使用比较广泛。好多医院都在研究,做各个指标的改进,因为那个年代设立的指标跟现在检查的一些手段不相匹配,所以计算出来的结果误差很大。
八、术后并发症及预防
作者总结了八千多例髋部骨折的患者,有 19% 出现了术后的并发症,其中主要是心血管、也有来自肺部和消化道出血,还有深静脉血栓和脑血管。所以老年髋部骨折治疗需要内科医生的全程介入,也需要麻醉科医生的及早介入。让内科大夫了解一下内科的疾病,再协助骨科大夫把病人调整到最好的状况,同时着手去预防患者的并发症。所以老年髋部骨折的治疗不是骨科大夫一个人能治好能完成的,一定需要内科大夫和麻醉科医生的帮助。
老年髋部骨折手术的时候麻醉方式还是有争议的,有些医院喜欢做全麻。全麻以后病人也不折腾了,体位也比较方便,病人也不会有手术不适的一些症状。但我们观察发现全麻对患者的影响还是比较大,尤其是对肺部的影响,对肺功能的要求比较高。所以根据我们多年的经验,还是做个小的麻醉更好,一般我们喜欢选择腰麻或者硬膜外。有些病人确实因为畸形,腰麻比较困难,有时选择一些神经阻滞麻醉做腰丛和骶丛的麻醉。
DVT 和 PE 也是老年髋部骨折很致命的问题。有时我们确实防不胜防,直接影响到髋部骨折治疗手术方案的实施。大概 30-60% 的 DVT 发生率,发生率是非常高的。我们临床即使用了一些干涉预防,还是有一定的比例发生的 DVT 。其中 30-36% 是近端的血栓,越是近端越危险。 PE 发生率,也就是肺栓塞的发生率在 4% ,最高达到 24% 。其中大概 0.5-13% 出现致命性的 PE 。临床,单独的小腿腓肠肌血栓一般来说不会发展成 PE 。所以目前如果患者是小腿腓肠肌血栓,我们一般不做太多的处理,也不放滤网,有可能手术以后增加那个地方肝素的用量。所以针对 DVT 我们要早期的筛查,早期发现,早期干预。
临床有些人喜欢多用点阿司匹林。临床有个疑惑到底能不能用阿司匹林,但是现在好多抗凝药在家里面使用不方便,有时候也不能报销,所以用阿司匹林替代肝素来做预防。这个作者也做了这个方面的观察,一组用阿司匹林,另外一组用安慰剂,他发现用阿司匹林这一组 DVT 发生率能够减少到 30% , PE 能够减少 43% 。阿司匹林虽然不是预防 DVT 的一种措施,但是它确实能够减少一些血栓的发生。另外一组 1000 例的髋部骨折,用了阿司匹林和 LMWH ,都有很好的预防的效果。
但是目前临床不提倡使用阿司匹林去预防 DVT 。老年髋部骨折 DVT 的预防,术前提倡使用低分子肝素,在骨折以后只要入院了即刻使用,防止 DVT 的发生。术后尽早使用低分子肝素,出院以后有条件可以使用一些利伐沙班。定期的应该检查 B 超。出院以后因为不是所有病人都能使用口服的利伐沙班,所以就有时我们也会使用一些阿司匹林。
九、髋部骨折手术的微创化
髋部骨折手术基本上都是微创手术。我们要求对老年人髋部骨折使用小的麻醉,小的手术。我们以前使用闭合复位、切开、钢板内固定,手术相对来说比较大,手术时间相对比较长,出血比较多。通过改进以后,使用近端髓内钉,像钢板钉、 PFNA 等临床末端髋骨骨折治疗主流。配合使用导航以后,使得手术更加简单了。
我们统计了钢板钉与 DHS 对病人造成损伤的比较。手术时间 DHS 比较长,出血要多,输血量没有统计数据。
如果我们在基础上再使用导航的帮助,可使得我们内固定能够非常准确的定好准点,定好方向,而不至于要反复。
十、遵循髋部骨折的治疗原则
- 围手术期合并症处理。一旦有各个系统的合并症,我们要简单给处理好,使他达到手术的要求。手术以后一定要防止致命并发症发生。
- 选择合理的手术时间,无需急症手术。但如果在情况允许,我们应该尽快手术。
3 要选择简单有效的微创外科治疗方法。
- 要全程的抗骨质疏松的治疗。
- 尽量避免牵引的保守治疗。选择保守治疗最好的结果也可能是因为牵引以后引起卧床并发症。也可能出现骨折的畸形愈合等一些并发症。
- 做好老年髋部骨折围手术期的合理镇痛管理。
十一、老年人骨质疏松性髋部骨折的治疗难点
- 并存症多, 60% 以上有一到两种并存症。
- 老年人免疫力及器官代偿能力低下,术后容易感染,恢复慢。
- 老年人骨质量差,骨强度低,复位及牢固内固定困难。
- 老年人骨修复能力差,愈合慢,愈合后强度低。
- 术后仍需长期抗骨质疏松治疗。
十二、老年髋部骨折诊治中的要点
术前:
- 详细询问病史:受伤史,其它内科病史。
- 全面评估患者的健康状况:常规血化验,辅助检查,还要注意反应能力,下肢血管检查。
- 伤前活动能力:室外、室内、辅助、坐轮椅、卧床等。
- 术前健康指标调整,无须急症手术。
术后:
- 术后积极全面康复,减少卧床时间。
- 减少各种并发症的发生:肺炎、褥疮、泌尿系感染等。
- 深静脉血栓( DVT )的预防:物理的方法可以做些主动或者被动的活动,可以用些足底静脉泵,也可以穿长筒袜。也可以用药物治疗。临床预防 DVT 主要是用药物主要是低分子肝素。像克赛,速必凝等。
十三、老年骨折患者术前准备及处理
- 病史采集的时候一定要注意既往的内科病史。
包括神经系统的、心血管系统的、呼吸系统的。一些有代表性的疾病我们也要了解清楚。要了解他的运动能力,同时还要了解他的家庭背景,有些人家庭环境可能比较保守,比较悲观可能直接告诉你放弃治疗,那我们就保守治疗。有些家庭可能比较积极,要求积极的手术治疗。但有些人家庭背景家庭成员可能意见不统一,因为老人年龄大了以后往往他自己没有这方面的判断能力,所以不能完全依赖病人自己去做这个决定,还得依赖他的子女他的家庭成员。
- 常规手术以前的这些检查一定得做详细。
血气分析了解肺部的功能。有一些脑梗或者住院以后有些语音不清楚,需要做脑部 CT 。心脏情况做超声心动、下肢一定要做超声看有没有血栓等等。检查尽可能一次性的完成,今天做一个明天做一个搬动患者太多会增加他的痛苦。术前一定要用低分子肝素;术前的制动;术前镇痛的管理。
- 老年人麻醉的要求。
尽可能的简单,喜欢用小剂量的麻醉,甚至做神经阻滞麻醉。尽可能减少全麻,这样能减少拔管或者是全麻以后对肺部造成的影响。尽量与麻醉师配合和沟通。
- 与内科相关科室的协调,使他及时了解病人的情况,会诊的时候就比较顺利。
- 与家属的沟通需要多次反复。不能病人来了以后,老是只见病人不见家属,不愿过多的与家属沟通。好多方面就靠家属的决定。所以要多次反复多层次的与家属沟通,要跟家属介绍病人的情况,治疗的一些计划,治疗的一些设想要让家属知道。家属中最好对老人的治疗没有反对意见。所以需要交代的东西一定得全部交代,这个老人骨折了,痛苦确实也有,身体状况也一般,手术有风险,但是手术有它的优势。需要家属作出一个正确的决定。需要写下东西均要写下。
手术指证一定要明确、确定没有手术的禁忌。在手术术前的计划非常重要,一定做一个详细周密的术前计划。另外选择的手术要简单、有效、微创。并且老年人手术如果做完了,情况稳定应该及时出院。因为病房里面可能有其他的重症病人,容易出现交叉感染,所以如果情况稳定,要动员病人及早的出院。
十四、骨质疏松的治疗
老年髋部骨折绝大部分原因是因为小的暴力或者患者的骨质疏松造成的。所以我们在治疗骨折的同时,一定不要忘了骨质疏松的治疗。主要是改善骨的质量,另外要防止再次骨折的发生,提高患者的生活质量。所以我们需要及早的补充一些钙剂和维生素 D3 ,还有可以早期使用降钙素,在卧床以后抑制破骨细胞,减少骨构造的丢失。降钙素可以止痛,有中枢性的止疼作用,减少病人的吗啡或者阿片类药品的量。同时及时给他使用维生素 D3 。还有病人能活动的时候要给他使用一些口服的双膦酸盐。
术后康复主要是全身的康复营养和局部的肢体康复。全身康复指的心理的、生理的康复,重要器官功能的康复。如果手术做得很好,他全身的体能跟不上,手术的效果体现不出来。同时注意他的肢体局部关节功能的康复。另外康复科需要及早的介入,教病人一些力所能及的康复的动作。
老年髋部骨折的治疗非常重要,但预防也同时很重要,要尽可能的减少老年髋部骨折的发生,减少他们受伤的机会。所以这方面预防的工作主要在于两方面。一个是外在的保护,老年人居住的环境做些改造,地面要防滑,墙面棱角的部分需要保护。提高老年人自身保护的意识,人多的地方不要去拥挤,避开早晚的高峰期,减少受伤的机会。在家里不要自己出门,需要别人搀扶就尽量搀扶。内在的因素主要是提高自我保护的意识,最重要的是要提高骨密度,提高他的骨的强度,注意补钙,注意改善骨头的结构。
老年髋部骨折的治疗,有很多的问题,也存在着很多的风险,只要是涉及这方面的治疗一定得做一个非常详细的评估,家属要做一个非常详细的沟通,做一个详细周密的术前计划,这样才能保证老年髋部骨折治疗的安全和最终的治疗效果。